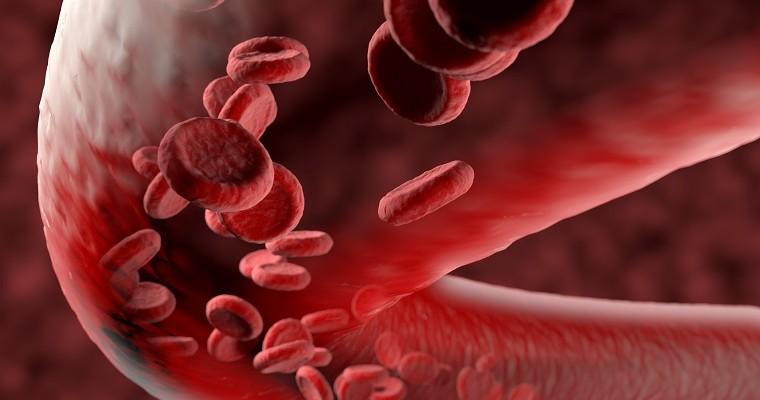
Zespoły mielodysplastyczne to nowotwory układu krwiotwórczego o nieznanej przyczynie. Charakteryzuje je to, iż w wynikach badań obserwuje się spadek komórkowości krwi w co najmniej jednej linii. Związane jest to z nieefektywnym procesem krwiotworzenia. Zespoły mielodysplastyczne są związane z dużym ryzykiem transformacji w ostre białaczki szpikowe.
Zespoły mielodysplastyczne – przyczyny
Zespoły mielodysplastyczne (MDS) są chorobami nowotworowymi o nieokreślonych przyczynach. Jednak wymienia się pewne czynniki przyczyniające się do wzrostu ryzyka ich wystąpienia, jak np.:
- przebyta chemioterapia lub radioterapia,
- ekspozycja na toluen bądź benzen,
- palenie tytoniu czynne lub bierne,
- narażenie na promieniowanie jonizujące,
- narażenie na metale ciężkie.
Zespół mielodysplastyczny może być bezpośrednio związany z anemią aplastyczną. Średni wiek zachorowania na zespół mielodysplastyczny to siódma i ósma dekada życia.
Objawy zespołów mielodysplastycznych
Zespół mielodysplastyczny nie ma charakterystycznych objawów. Zdarza się, że choroba przez długi czas przebiega bezobjawowo. Pojawiające się objawy wynikają ze spadku ilości poszczególnych linii komórkowych. Spadek poziomu krwinek czerwonych powoduje anemię. Zmniejszenie ilości krwinek białych przekłada się na zwiększoną zapadalność na ciężkie zakażenia o różnej etiologii. Małopłytkowość, czyli spadek poziomu płytek krwi, objawia się wybroczynami na błonach śluzowych i skórze, a także zwiększoną tendencją do wystąpienia trudnych do zatamowania krwawień. Czasem objawem jest powiększona wątroba lub śledziona. Przebieg choroby może być wolny i łagodny bądź szybki i ciężki. Przy nasilonych objawach, utrzymujących się przez kilka miesięcy, istnieje duże ryzyko transformacji zespołu mielodysplastycznego w ostrą białaczkę szpikową.
Mielodysplazja szpiku kostnego – jak rozpoznać?
Mielodysplazja szpiku kostnego daje zmiany w liczebności komórek krwii różnych linii komórkowych. Zmiany występują w przynajmniej jednej linii. Większość chorych wykazuje makrocytową niedokrwistość. Oznacza to, że zmniejsza się u nich ilość krwinek czerwonych, a dodatkowo są one nieprawidłowe. Ponadto u większości chorych zmniejsza się też poziom leukocytów, czyli krwinek białych, a także dochodzi do małopłytkowości. Aby potwierdzić zespół mielodysplastyczny, wykonuje się poza standardowym badaniem morfologii krwi także biopsję aspiracyjną szpiku kostnego lub trepanobiopsję, by określić komórkowość szpiku kostnego.
By ocenić rokowanie i wybrać optymalną metodę leczenia zespołu mielodysplastycznego, wykonuje się badania cytogenetyczne.
Na podstawie badania cytogenetycznego i histologicznego szpiku można rozpoznać zespół mielodysplastyczny, jeśli stwierdzi się zmiany w zakresie co najmniej 10% komórek w co najmniej 1 linii komórkowej. Poza zmianami cytogenetycznymi stwierdza się we krwi obwodowej obniżenie poziomu krwinek białych, czerwonych czy płytek krwi.
Leczenie zespołów mielodysplastycznych i rokowanie
By podjąć właściwe leczenie czy też ocenić rokowanie, konieczne jest zaklasyfikowanie chorego do kategorii IPSS (Międzynarodowy Wskaźnik Prognostyczny w MDS). Dzieli się chorych na tych z grupy małego ryzyka, pośredniego 1, pośredniego 2 oraz dużego ryzyka. Bierze się pod uwagę odsetek komórek niedojrzałych (blastów) w szpiku kostnym, kariotyp w badaniu cytogenetycznym oraz ilość linii komórkowych objętych patologią.
Celem leczenia jest uniknięcie transformacji zespołu mielodysplastycznego w ostrą białaczkę szpikową, wydłużenie życia pacjenta i poprawa jakości życia. Jedyną metodą leczenia gwarantującą całkowite wyleczenie jest alloprzeszczep komórek krwiotwórczych. Oznacza to, że przeszczep pochodzi od dawcy. Przeszczep wykonuje się u osób z pośredniego i dużego ryzyka. W zależności od wyników badań, przed przeszczepem rozważana jest chemioterapia indukcyjna. U chorych niezakwalifikowanych do przeszczepu w grupie wysokiego ryzyka można zastosować azacytydynę. Konieczne są również leczenie wspomagające, mające na celu wyrównanie niedokrwistości, leczenie i zapobieganie zakażeniom, a także profilaktyka nasilonych krwawień.
Zobacz film i dowiedz się z czego składa się krew: