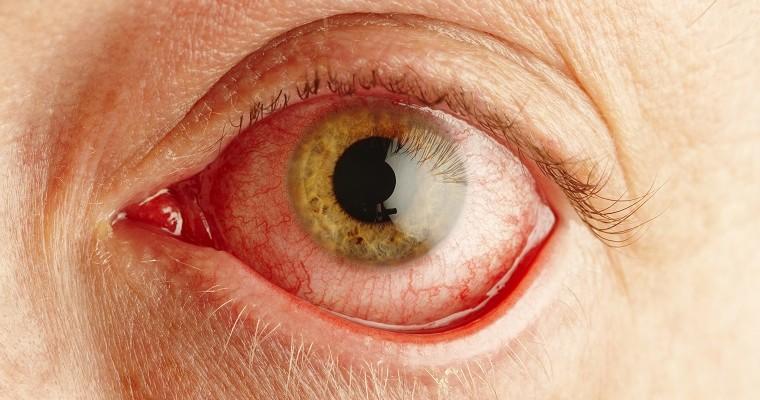
Nazwa nużeniec wywodzi się z języka greckiego, od słów demo i dex, co tłumaczy się jako łój i ruchliwe robaki. Mimo dużego rozpowszechnienia w populacji ludzkiej nużeniec oka niezbyt często daje objawy chorobowe. Najczęściej obserwuje się je u osób z obniżoną odpornością i w podeszłym wieku. Kliniczny obraz demodekozy ocznej nie jest charakterystyczny. Powoduje zaczerwienienie powiek i spojówek, wypadanie brwi i rzęs, świąd oraz łzawienie oczu.
Co to jest nużeniec?
U człowieka opisano 2 gatunki nużeńców: ludzki (Demodex folliculorum) i krótki (Demodex brevis). Jest to pajęczak należący do rzędu roztoczy. Ma niewielki rozmiar (długość jego ciała wynosi około 0,3 mm). Występuje w mieszkach włosowych rzęs i brwi, owłosionej skórze głowy, gruczołach łojowych policzków, nosa, czoła i powiek, bruździe nosowo-wargowej i przewodach słuchowych. Żywi się martwym naskórkiem i składnikami łoju. Nużeniec przenosi się przez bezpośredni kontakt ze skórą osoby zarażonej, a także za pośrednictwem zanieczyszczonej pościeli, ręczników, kosmetyków i wraz z kurzem.
Występowanie nużeńca oka
Stan chorobowy spowodowany obecnością tego pasożyta nazywa się demodekozą. Jeśli nużeniec występuje w okolicy oczu, mówi się o nużycy powiek lub ocznej. W 1875 roku po raz pierwszy zaobserwowano tę postać choroby. Wyróżnia się demodekozę pierwotną i wtórną, które są wywołane odpowiednio przez Demodex folliculorum i Demodex brevis.
Zauważono, że częstość występowania choroby rośnie wraz z wiekiem i w stanach obniżonej odporności organizmu na skutek zakażenia HIV, białaczką lub długotrwałym przyjmowaniem preparatów steroidowych. U dzieci i młodzieży nużeńca stwierdza się niezwykle rzadko. Pasożyt dotyczy głównie osób starszych. Szacuje się, że występuje u 70–100% populacji po 70 roku życia.
Co powoduje powstanie zmian patologicznych w nużycy oka?
Nużeniec to pasożyt oka, który powoduje zmiany na skutek m.in.:
- zaczopowania torebek włosowych i kanalików wyprowadzających z gruczołów łojowych,
- mechanicznego przenoszenia bakterii,
- reakcji zapalnej żywiciela na obecność chityny pasożyta jako ciała obcego,
- pobudzenia humoralnych odpowiedzi żywiciela i komórkowych reakcji immunologicznych pod wpływem roztoczy i ich wydalin.
Objawy nużycy ocznej
Kliniczny obraz demodekozy ocznej nie jest charakterystyczny. Nużeniec oczny daje najczęściej następujące objawy: zaczerwienienie powiek i spojówek, wypadanie brwi i rzęs oraz pieczenie, świąd i łzawienie oczu. U chorych obserwuje się także światłowstręt oraz nadmierną wrażliwość na dym i kurz. Nierzadko dochodzi do poszerzenia naczyń skóry powiek, przesunięcia podstawy rzęs, zmiany kierunku ich wzrostu i występowania keratynowo-tłuszczowych mankietów wokół rzęs. Pierwotny nużeniec oka powoduje często przewlekłe przednie zapalenie brzegów powiek. Stan ten wywołany jest mechanicznym drążeniem cebulki rzęsy i drażnieniem chemicznym produktami przemiany materii pasożyta.
Choroba oczu wywołana przez nużeńca często predysponuje do zaburzenia pracy gruczołów Meiboma. W tym przypadku wtórny nużeniec oczu odpowiada za stan zapalny tylnych brzegów powiek, czemu towarzyszą objawy typowe dla zespołu suchego oka.
Choremu doskwiera uczucie suchości i obecności ciała obcego. Z powodu pogorszenia stanu gruczołów dochodzi do zahamowania produkcji wydzieliny lipidowej i zbyt szybkiego odparowywania frakcji wodnej. Z czasem może dojść nawet do powstania ubytków w rogówce, zmętnienia i owrzodzenia, które mogą spowodować utratę wzroku.
Obecność Demodex może być czynnikiem predysponującym do rozwoju raka podstawnokomórkowego skóry powiek. Ponadto podkreśla się udział nużeńca w patogenezie zespołu wiotkich powiek.
Diagnostyka nużycy ocznej
Diagnostyka nużycy ocznej opiera się przede wszystkim na badaniu rzęs. Materiał do analizy pobiera się w sposób aseptyczny, po kilka rzęs z górnych powiek obu oczu. Bada się je przy wykorzystaniu mikroskopu świetlnego w powiększeniu 100x.
Na czym polega leczenie nużeńca oka?
Proces terapeutyczny jest bardzo złożony i długotrwały. Opiera się na leczeniu miejscowym. Podczas leczenia nużeńca w oku należy szczególnie zadbać o higienę brzegów powiek.
Zalecane są preparaty myjące i czyszczące w postaci mydeł, szamponów i specjalnie wyprodukowanych chusteczek. Podobne działanie mają płyny micelarne, które pozwalają na oczyszczenie rzęs i brzegów powiek z zalegającej wydzieliny i lipidów. Objawy łagodnieją po rozgrzaniu i wymasowaniu powiek. Najlepiej sprawdzają się kompresy z chust i specjalistyczne okulary podgrzewające. Na czas leczenia należy zrezygnować z makijażu oczu. Eliminacji pasożyta sprzyja dokładne pranie pościeli w wysokiej temperaturze. Istnieją doniesienia, że opalanie i częste przemywanie twarzy ciepłą wodą łagodzi przebieg demodekozy.
Pozytywne efekty lecznicze nużeńca oka zauważa się po stosowaniu olejku z drzewa herbacianego przez 4–6 tygodni. Jego działanie powoduje ekspansję roztoczy na powierzchnię powiek, co umożliwia ich dokładne usunięcie. Zdaniem specjalistów nużeniec oczny może być leczony przez zastosowanie żółtej maści rtęciowej, oleju kamforowego lub maści siarkowej. Powieki można przemywać płynami i żelami na bazie olejków eterycznych z szałwii hiszpańskiej i aloesu, a także wyciągami z ziół o działaniu przeciwpasożytniczym, takimi jak tatarak zwyczajny, glistnik jaskółcze ziele i bylica piołun. Liczbę nużeńców w powiekach znacznie zmniejszy szorowanie powiek przy pomocy soli fizjologicznej. W przypadku uczucia suchości oka konieczne jest aplikowanie preparatów nawilżających kilka razy dziennie.
Bibliografia:
1. Marcinowska Z., Kosik-Bogacka D., Łanocha-Arendarczyk N. i wsp., Demodex folliculorum i demodex brevis, „Pomeranian Journal of Life Sciences”, 2015, 61(1), s. 108–114.
2. Kuźna-Grygiel W., Kosik-Bogacka D., Czepita D., Sambor I., Objawowe i bezobjawowe inwazje Demodex spp. powiek u osób w różnych grupach wiekowych, „Wiadomości Parazytologiczne”, 2004, 50(1), s. 55–61.
3. Kaźmierczak A., Wcisło-Dziadecka D., Grabarek B., Jasik K., Demodekoza, czyli prawdziwe oblicze nużeńców, „Polish Journal of Cosmetology”, 2017, 20(2), s. 133-137.
4. Czepita D., Kuźna-Grygiel W., Kosik-Bogacka D., Nużeniec jako czynnik etiologiczny przewlekłego zapalenia brzegów powiek, „Klinika Oczna”, 2005, 107(10-12), s. 722-724.
5. Hadaś E., Derda M., Pasożyty – zagrożenie nadal aktualne, „Problemy Higieny i Epidemiologii”, 2014, 95(1), s. 6-13.
6. Bielecka G., Nużeniec – epidemiologia, choroby, leczenie, „Aptekarz Polski”, 2016, 114(92e), s. 7-11.
7. Sędzikowska A., Demodekoza – patofizjologia, leczenie oraz ocena skuteczności terapii z zastosowaniem maści z metronidazolem oraz maści z tlenkiem rtęci, „Ophthatherapy”, 2014, 2(2), s. 108-113.